ĐẠI CƯƠNG
- Tiêu chảy kéo dài (TCKD) là một đợt tiêu chảy cấp (đi ngoài phân lỏng > 3 lần/ngày) kéo dài trên 14 ngày và thường do nguyên nhân nhiễm trùng.
- Khoảng 20% đợt tiêu chảy cấp ở trẻ em trở thành tiêu chảy kéo dài.
- TCKD là nguyên nhân quan trọng gây suy dinh dưỡng và tử vong ở trẻ em dưới 5 tuổi.
CÁC YẾU TỐ NGUY CƠ :
- Đa số đợt TCKD xảy ra ở trẻ < 18 tháng, trẻ < 1 tuổi chỉ số mới mắc chiếm tỷ lệ cao nhất.
- Nguy cơ một đợt tiêu chảy cấp trở thành tiêu chảy kéo dài giảm dần theo tuổi :
- Trẻ < 1 tuổi: 22%
- 1 – 2 tuổi: 10%
- 2 – 3 tuổi: 7%
- Thời gian trung bình một đợt tiêu chảy của trẻ SDD dài hơn trẻ bình thường.
- Chỉ số mới mắc TCKD ở trẻ suy dinh dưỡng cao hơn rõ rệt so với trẻ bình thường.
- Thường quan sát thấy ở trẻ bị suy dinh dưỡng nặng.
- Trẻ đang hoặc sau khi mắc sởi (bị sởi có nguy cơ mắc TCKD cao hơn trẻ bình thường từ 2 – 4 lần) hoặc các bệnh nhiễm virus khác.
- Bệnh suy giảm miễn dịch mặc phải (AIDS).
- TCKD cũng là một trong các nguyên nhân gây tử vong ở những bệnh nhân này.
Trẻ thường xuyên mắc nhiều đợt tiêu chảy cấp hoặc trong tiền sử đã bị TCKD.
- Ít gặp TCKD ở trẻ được nuôi dưỡng tốt bằng sữa mẹ.
- Nguy cơ mắc TCKD tăng lên ở trẻ nuôi bằng sữa động vật hoặc sữa công nghiệp (do không dung nạp Lactose hoặc mẫn cảm với chất đạm sữa bò hoặc đậu nành, nhiễm khuẩn qua sữa).
- Ăn sữa động vật đóng vai trò quan trọng ở 30-40% tiêu chảy kéo dài.
Ảnh hưởng của điều trị tiêu chảy cấp:
- Khi trẻ bị tiêu chảy cấp, điều trị không thích hợp có thể kéo dài thời gian đợt tiêu chảy như:
- Sử dụng KS không đúng chỉ định, kéo dài gây tổn thương niêm mạc ruột, loạn khuẩn.
- Sử dụng thuốc cầm ỉa làm giảm khả năng đào thải vi khuẩn.
- Hạn chế ăn uống, ăn kiêng kéo dài khi trẻ bị tiêu chảy cấp.
- Việc điều trị thích hợp các đợt TCC như :
- Bồi phụ nước-điện giải.
- Tiếp tục dinh dưỡng.
- Sử dụng KS đúng chỉ định
Có tác dụng làm giảm tỉ lệ mắc tiêu chảy kéo dài.
NGUYÊN NHÂN TIÊU CHẢY KÉO DÀI:
- Hầu hết các nguyên nhân gây TCC đều gặp ở tiêu chảy kéo dài.
Bệnh nguyên gặp tỉ lệ tương đương ở tiêu chảy cấp và tiêu chảy kéo dài:
Các vi khuẩn gây tiêu chảy xâm nhập như: E.Coli sinh độc tố ruột ETEC, Shigella, Campylobacter, Salmonella non typhy.
Bệnh nguyên gặp tỉ lệ trội hơn ở TCKD:
- EPEC: E.Coli gây bệnh đường ruột.
- EIEC: E.Coli xâm nhập.
- EAEC: E.Coli bám dính.
- Các loại E.coli :
- Bám dính lên kẽ màng nhầy và thành các tế bào trên mô nuôi cấy, xâm nhập niêm mạc ruột non làm biến đổi tế bào hấp thu niêm mạc ruột.
- Vi khuẩn E.coli bám dính kết thành chuỗi, thành đám… trên mặt tế bào hấp thu, và hẽm tuyến gây tổn thương tế bào.
- Crypsporidium là loại ký sinh trùng có vỏ :
- Thường gây tiêu chảy ở gia súc.
- Gặp trong TCKD ở trẻ suy dinh dưỡng nặng bị suy giảm miễn dịch và những bệnh nhân suy giảm miễn dịch mắc phải (AIDS).
CƠ CHẾ SINH BỆNH :
- Tiêu chảy kéo dài là hậu quả của tình trạng:
- Rối loạn hấp thu do sự tổn thương niêm mạc ruột tiếp tục và
- Sự hồi phục niêm mạc ruột bị gián đoạn bởi nhiều nguyên nhân gây nên.
Hậu quả dẫn tới tình trạng SDD nặng.
Sự tổn thương tiếp tục niêm mạc ruột:
- Do khả năng đào thải vi khuẩn giảm sút các loại vi khuẩn xâm nhập hoặc bám dính sẽ liên tục làm tổn thương các lớp TB hấp thu bề mặt niêm mạc ruột.
- Sự tổn thương các tế bào dẫn tới giảm nhiều men tiêu hoá như men tiêu đường: disacharidase và men lactase gây tình trạng kém hấp thu đường lactose.
- Chế độ ăn có nhiều chất đường như lactose, đối với chế độ ăn sữa động vật, làm tăng thẩm thấu. Cũng như các protein động vật chưa tiêu hoá hết có thể hấp thu qua niêm mạc ruột bị tổn thương làm tổn thương nặng thêm, đồng thời kích thích cơ thể sinh các loại kháng thể gây dị ứng thức ăn và làm nặng thêm tổn thương niêm mạc ruột.
- Do thiểu năng hấp thu muối mật ở ruột non, các vi khuẩn tăng sinh làm phân huỷ muối mật giảm khả năng hấp thu các chất béo và đường, và muối mật không được hấp thu khi xuống đại tràng sẽ gây tăng tiết dịch.
Sự phục hồi niêm mạc ruột bị gián đoạn:
- Bình thường các tế bào niêm mạc ruột được đổi mới liên tục nhờ các tế bào mầm ở vùng cổ tuyến Lierberkun. Các tế bào hấp thu ruột được biệt hoá và di chuyển dần về phía đỉnh các nhung mao và trở nên già cỗi rụng ra.
- Khi được cung cấp các protein, năng lượng, vitamin đặc biệt là các yếu tố vi lượng như selen, Kẽm … thì thời gian cho một chu kỳ đổi mới là 4 ngày.
- Khi trẻ bị SDD chế độ ăn thiếu protein, năng lượng, tình trạng kém hấp thu các chất dinh dưỡng khả năng đổi mới niêm mạc ruột chậm làm ảnh hưởng lớn đến sự phục hồi và đổi mới niêm mạc ruột vốn đã bị tổn thương đây là cơ sở chính gây TCKD.
Sự tổn thương và sự hồi phục niêm mạc ruột bị gián đoạn gây nên hậu quả
- Giảm khả năng hấp thu các chất dinh dưỡng như đường, mỡ, protein.
- Mất các chất dinh dưỡng đặc biệt là protein qua niêm mạc ruột đã bị tổn thương.
- Trẻ do chán ăn, kiêng khem làm giảm cung cấp thức ăn. Đồng thời, trẻ chán ăn, sốt nhiễm trùng gây tăng chuyển hoá.
- Những hậu quả trên làm trẻ tiêu chảy kéo dài nhanh chóng bị suy dinh dưỡng và tăng nguy cơ tiêu chảy cấp thành tiêu chảy kéo dài.
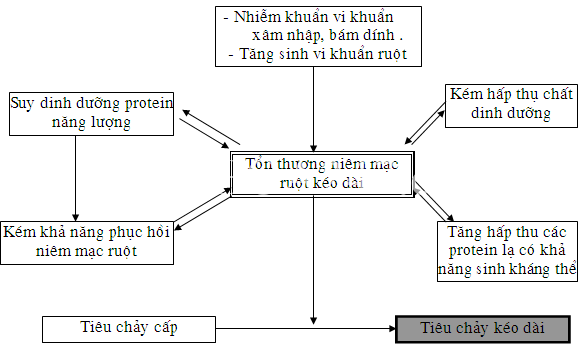
Hậu quả của tổn thương niêm mạc ruột và sự phục hồi niêm mạc ruột gián đoạn.
TRIỆU CHỨNG
Tiền sử: đã mắc nhiều đợt tiêu chảy cấp hoặc tiêu chảy kéo dài.
- Đợt tiêu chảy kéo dài trên 14 ngày, số lần tiêu chảy trong ngày khi giảm khi tăng.
- Phân:
- Nhiều nước hoặc khi đặc, khi lỏng, lổn nhổn.
- Mùi chua hoặc khẳn.
- Màu vàng hoặc xanh.
- Có bọt, nhày hồng, có máu, khi ỉa phải rặn (nếu trẻ bị TCKD sau lị).
- Biếng ăn, khó tiêu, ăn thức ăn lạ gây tiêu chảy trở lại.
- Phát hiện tình trạng SDD:
- Sút cân, chậm phát triển cân nặng và chiều cao.
- SDD nặng: Kwashiorkor, teo đét.
- Thiếu Vitamin:
- Nhóm Vitamin tan trong dầu (A,D,E,K như khô mắt, còi xương, xuất huyết…)
- Các Vitamin nhóm B (B1 – B6).
- Thiếu các yếu tố vi lượng: kẽm, selen, calci, phospho…
- Thiếu máu.
Tình trạng mất nước và rối loạn điện giải:
- Trẻ bị tiêu chảy kéo dài có thể bị các đợt tiêu chảy cấp gây mất nước, điện giải.
- Thường trẻ chỉ mất nước nhẹ và vừa có thể bù bằng đường uống.
Phát hiện các bệnh nhiễm khuẩn phối hợp:
- Trẻ mắc tiêu chảy kéo dài thường có nhiễm khuẩn phối hợp:
- Các nhiễm khuẩn nhẹ như viêm VA mạn tính, viêm tai.
- NK nặng như nhiễm khuẩn tiết niệu, nhiễm khuẩn huyết.
- Nếu không phát hiện, điều trị nhiễm khuẩn phối hợp thì điều trị TCKD không hiệu quả.
Cận lâm sàng:
Xét nghiệm tìm tác nhân gây bệnh :
- Soi phân:
- Nếu có HC, BC trung tính chứng tỏ là tiêu chảy xâm nhập do nhiễm khuẩn như lị, Salmonella, Campylobacter.
- Tìm KST: lị, E.Histolytica
- Tìm kén và KST: Giardia lamblia.
- Cấy phân: phân lập các loại bệnh nguyên và làm KSĐ.
Xét nghiệm đánh giá tình trạng hấp thu của ruột :
- Soi cặn dư phân, đo pH phân: pH < 5,5 và có nhiều cặn dư phân kém hấp thu với carbonhydrat đặc biệt là đường lactose.
- Các biện pháp khác nếu có điều kiện:
- Nghiệm pháp hấp thu đường đôi.
- Định lượng men ruột.
- Sinh thiết ruột.
Tuỳ theo chẩn đoán lâm sàng cần làm thêm các XN đánh giá tình trạng RL nước – điện giải, nhiễm khuẩn phối hợp.
Các xét nghiệm đánh giá toàn trạng của trẻ: CTM, ĐGĐ, Protid huyết tương.
ĐIỀU TRỊ:
- Tiêu chảy kéo dài có xu thế được coi là một bệnh dinh dưỡng, liên quan chặt chẽ tình trạng SDD và cũng là nguyên nhân gây SDD.
- Hiện tượng sụt cân khi bị TCKD là do:
- Giảm hấp thu các chất dinh dưỡng.
- Do kiêng ăn.
- Do ăn thức ăn quá loãng luôn kèm theo tình trạng thiếu Vitamin và các yếu tố vi lượng. Các chất này rất cần thiết cho quá trình phục hồi và đổi mới niêm mạc ruột cũng như tăng cường khả năng miễn dịch của cơ thể.
- Điều trị dinh dưỡng đóng vai trò quan trọng nhất.
- Đảm bảo đủ nước- điện giải.
- Điều trị nguyên nhân, tìm và điều trị các ổ NK phối hợp.
- Chế độ điều trị dinh dưỡng thích hợp rất quan trọng. Được biểu hiện bằng sự tăng cân ngay cả trước khi tiêu chảy dừng.
- Đa số trẻ có thể điều trị dinh dưỡng với sự hướng dẫn của thầy thuốc tại nhà, số ít cần điều trị tại viện như: trẻ SDD nặng, mất nước nặng, NK phối hợp nặng.
- Mục đích điều trị dinh dưỡng:
- Giảm tạm thời số lượng sữa động vật hoặc đường lactose trong sữa, trong chế độ ăn.
- Cung cấp đầy đủ năng lượng cho trẻ: Protein, Vitamin, các yếu tố vi lượng để tạo điều kiện cho phục hồi tổn thương niêm mạc ruột và cải thiện tình trạng dinh dưỡng toàn thân.
- Tránh các thức ăn, đồ uống làm tăng tiêu chảy: thức ăn lạ, đồ uống quá ngọt.
- Đảm bảo thức ăn cho trẻ trong giai đoạn hồi phục để điều trị tình trạng suy dinh dưỡng.
- Nếu mất nước bù nước và điện giải rồi đưa trẻ đến viện.
- Tiếp tục cho trẻ bú , tránh kiêng khem quá mức.
- Nếu trẻ ăn sữa động vật: thay thế bằng các loại sữa không có đường lactose, đường lactose đã lên men như sữa chua hoặc các sản phẩm không có sữa.
Hướng dẫn bà mẹ cho trẻ ăn trong 5 ngày:
- Tiếp tục cho bú sữa mẹ.
- Hoà loãng sữa động vật bằng một lượng nước cháo tương đương nhằm làm giảm 50% nồng độ lactose. Hoặc cho trẻ ăn sữa chua là sữa đã lên men trở thành acid lactic.
- Đảm bảo thức ăn sam cung cấp đầy đủ năng lượng cho trẻ (110kcal/kg/ngày).
- Đảm bảo ít nhất 50% nhu cầu nặng lượng của trẻ được cung cấp từ thức ăn ăn sam, phần còn lại là từ sữa và các sản phẩm từ sữa.
- Chọn thức ăn có giá trị dinh dưỡng cao, độ nhớt dính thấp, dễ tiêu hoá, cân đối, tránh tăng áp lực thẩm thấu.
- Thức ăn được chế biến từ nguồn thực phẩm có sẵn, phù hợp tập quán và hợp khẩu vị của trẻ. VD: bột ngũ cốc thêm dầu, rau và thịt gà nghiền, đậu hạt ninh nhừ, đậu nành.
- Cần chia làm nhiều bữa, ít nhất 6 bữa/ngày.
- Tránh những loại thức ăn có nồng độ thẩm thấu cao như cho quá nhiều đường: nước giải khát công nghiệp.
- Nếu tiêu chảy đã cầm: tiếp tục cho trẻ ăn như trên 1 tuần nữa. Sau đó cho trẻ ăn lại từ từ sữa động vật trong nhiều ngày và trở về ăn bình thường theo lứa tuổi.
- Cho trẻ ăn thêm 1 bữa/ngày trong ít nhất 1 tháng. Nếu trẻ SDD, tiếp tục cho trẻ ăn thêm đến khi cân nặng chiều cao trẻ trở về bình thường.
- Nếu tiêu chảy chưa cầm cho trẻ đi BV điều trị bằng các chế độ ăn thích hợp.
- Kháng sinh điều trị lị khi:
- Phân có nhầy máu mũi, hoặc
- Soi phân thấy hồng cầu, bạch cầu, KST, hoặc
- Cấy phân (+).
- Chọn kháng sinh dựa vào kết quả KS đồ trên chủng vi khuẩn phân lập được như E.coli.
- Thuốc điều trị KST: nếu thấy kén hoặc Giardia, lị, ký sinh trùng khác,…
- Điều trị kháng sinh toàn thân khi tìm thấy các NK phối hợp như nhiễm khuẩn tiết niệu, viêm phổi, nhiễm khuẩn huyết.
- Nếu tiêu chảy còn tiếp tục, trẻ có nguy cơ mất nước.
- Đánh giá mức độ mất nước và bù dịch theo phác đồ. Mất nước nhẹ thì bù bằng đường uống, nặng thì bù bằng đường tĩnh mạch theo phác đồ C.
- Cần bù nước điện giải ổn định trước khi tiến hành điều trị dinh dưỡng.
Cung cấp muối khoáng và các nhóm vitamin:
- Các vitamin tan trong dầu (A,D, E, K) và vitamin nhóm B và C.
- Vitamin A: Trẻ dưới 6 tháng: 50.000UI/ngày
dùng trong 2 ngày
Trẻ 6-12 tháng: 100.000UI/ngày.
Trẻ > 12 tháng: 200.000UI/ngày.
- Các loại yếu tố vi lượng như: kẽm, sắt, đồng, selen, acid folic,…
- Siro kẽm 10%: 10ml x 15 ngày hoặc
- Gluconat Zn 15mg x 1viên/ngày x 15 ngày.
PHÒNG BỆNH:
- Giảm tần suất tiêu chảy kéo dài có ý nghĩa quan trọng làm giảm tỷ lệ tử vong và tỷ lệ trẻ suy dinh dưỡng.
- Dựa trên nguyên tắc phòng TCC.
- Bốn chiến lược phòng bệnh tiêu chảy cấp đã được chương trình phòng chống tiêu chảy cấp khuyến cáo và áp dụng trên toàn cầu là:
- Cải thiện dinh dưỡng…
- Sử dụng nước an toàn…
- Vệ sinh cá nhân và gia đình…
- Thực hiện tiêm chủng đầy đủ…
- Giảm các yếu tố nguy cơ gây tiêu chảy kéo dài:
- Điều trị tốt tiêu chảy cấp: bù nước và điện giải sớm bằng đường uống.
- Tiếp tục dinh dưỡng.
- Không dùng các thuốc chống nôn, cầm ỉa rộng rãi.
- Dùng kháng sinh đúng chỉ định.
- Điều trị và dự phòng suy dinh dưỡng.

YKHOA247.com thành lập với mục đích chia sẻ kiến thức Y Khoa.
Mọi thông tin trên trang web chỉ mang tính chất tham khảo, bạn đọc không nên tự chẩn đoán và điều trị cho mình.
